Der Computer wird Psychiater
Schon krank oder noch normal? Digitale Bilder des Gehirns sind der neuste Trend in der Psychiatrie. Eine unheimliche Entwicklung.
Veröffentlicht am 20. Juli 2009 - 15:29 Uhr

Auf der Suche nach biologischen Gründen für psychische Erkrankungen: Klinikdirektor Erich Seifritz
«Lesen Sie das!» Erich Seifritz, klinischer Direktor an der Psychiatrischen Universitätsklinik (PUK) Zürich, greift hinter den schwarzen Bürotisch. «Biologie für die Seele» heisst das Buch seines deutschen Kollegen Florian Holsboer. Der Direktor am Max-Planck-Institut für Psychiatrie wirbt darin für eine personalisierte Medizin, die individuell auf die Patienten zugeschnitten ist. Gentests und Biomarker sollen in Zukunft helfen, solche Medikamente zu entwickeln. Holsboer fordert in seinem Werk «eine Medizin, die verhindert, dass wir überhaupt krank werden. Und die komplexe Erkrankungen rasch und effizient heilt.»
Mit Seifritz, der seit Anfang Jahr die PUK leitet, sind nicht nur USM-Möbel in das Haus eingezogen, in dem berühmte Psychiater wie Auguste Forel und C. G. Jung tätig waren. Seifritz brachte einen neuen Geist. Er ist ein erklärter Anhänger der «Seelenbiologie»: Er sieht die menschliche Psyche ausschliesslich als Ergebnis biologischer Prozesse – dies ganz im Unterschied zu seinem Vorgänger Daniel Hell.
Als Vertreter der Neuropsychologie glaubt Seifritz, dass man nur die richtigen Analysewerkzeuge entwickeln muss, und schon könne man alle psychischen Phänomene erklären. Das Herzstück der noch jungen Wissenschaft ist die Bildgebung. Dabei wird das Gehirn mit Hilfe von Computertechnik abgebildet. So will man nicht nur verstehen, wie das Gehirn aufgebaut ist und wie es funktioniert, sondern auch, welche Prozesse bei psychischen Erkrankungen genau ablaufen. Das Problem dabei: Die Bilder, die die funktionelle Magnetresonanztomographie liefert, zeigen bloss, wie hoch die Konzentration des im Blut gelösten Sauerstoffs ist. Daraus lässt sich auf die Aktivität der jeweiligen Nervenzellengruppen bestimmter Hirnregionen schliessen. Hohe Aktivität ist auf den Bildern rot eingefärbt, niedrige blau.
Psychische Prozesse lassen sich mit dem Bildverfahren bisher aber nicht interpretieren. Und das Wesen von psychischen Erkrankungen wie Depression oder Schizophrenie lässt sich damit erst recht nicht erklären. Und Psychologiestudenten lernen schon im ersten Semester: Eine schlüssige Theorie, wie das Gehirn funktioniert, gibt es nicht. Der renommierte Neurowissenschaftler Stephen Kosslyn hat deshalb ironisch angemerkt: «Wenn Bildgebung die Antwort ist, was ist dann die Frage?» Man müsse sich ernsthaft fragen, was der Blick ins Gehirn tatsächlich ans Tageslicht befördere.
Im besten Fall lassen sich heute damit Diagnosen bestätigen, die zuvor ein Arzt nach einem Gespräch mit dem Patienten gestellt hat. Die Hoffnungen der Neuropsychologen gehen aber weiter. Denn bei psychischen Erkrankungen wie Alzheimer, Depression oder Schizophrenie lassen sich tatsächlich Veränderungen im Gehirn nachweisen. Vieles ist bis heute aber nicht abbildbar. «Auch Genesungsprozesse werden dank der Bildgebung erstmals sichtbar gemacht», bestätigt Christian Bernath, Präsident der Zürcher Gesellschaft für Psychiatrie und Psychotherapie. «Wir können damit nachweisen, ob und wie stark eine Psychotherapie wirksam war. Und wenn beispielsweise von ‹Scheininvaliden› die Rede ist, kann es wichtig werden, psychisches Leiden objektiv dokumentieren zu können.»
Doch das Computerverfahren habe auch Grenzen, sagt Bernath. Wichtige Erfahrungen, die ein Patient während des Heilungsprozesses macht, bleiben von vornherein ausgeschlossen. Und letztlich entscheidende Fragen könnten nicht mehr beantwortet werden: Wie gehen Menschen mit der Sinnfrage um, die sich bei psychischen Störungen immer stellt? Wie gelingt es einem kranken Menschen, seine Vorstellungen vom Leben zu revidieren? Und schliesslich: Wie geht das Leben nach einer schweren psychischen Erschütterung weiter?
Was könnte das für die Betroffenen bedeuten? «Sollten die Krankenkassen eines Tages Therapien nur noch dann bezahlen, wenn sich eine psychische Störung mit einem Gehirnbild belegen lässt? Das wäre natürlich fatal», sagt Jürg Gassmann, Zentralsekretär von Pro Mente Sana.
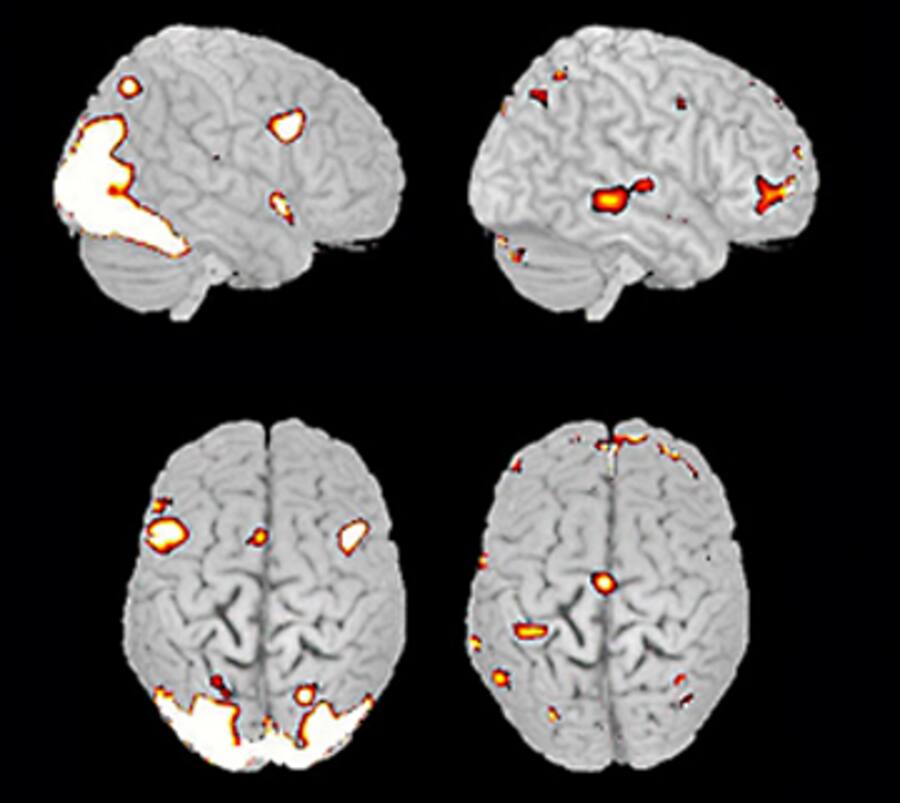
Tomographie: Farblich markiert sind die aktiven Nervenzellengruppen bei einem Gesunden und einem Patienten mit Depressionen (rechts) beim Betrachten emotionaler Bilder.
Dass die Neurologie im Trend liegt, lässt sich auch an der grosszügigen staatlichen Unterstützung ablesen, die sie inzwischen erhält. So hat die Gesundheitsdirektion des Kantons Zürich erst kürzlich beschlossen, an der PUK ein «Exzellenzzentrum für Bildgebung» einzurichten. Man will damit in diesem Gebiet international an die Spitze vorstossen. Im Frühling 2011 soll ein Magnetresonanztomograph den Betrieb aufnehmen. Der Kostenpunkt des Projekts: 7,5 Millionen Franken.
Seifritz legt den Schwerpunkt seiner Arbeit vorderhand auf die Diagnose und dort – wenn immer möglich – nur noch auf neurowissenschaftliche Methoden: «Unser Ziel ist eine bessere Behandlung dank der Erforschung von Medikamenten und Psychotherapien, beispielsweise mittels Training von bestimmten Gehirnregionen.» Das ist auch der Grund, weshalb die Pharmaindustrie seit Jahren viel Geld in die Neurowissenschaft buttert. Sie verspricht sich wertvolle Erkenntnisse für die Entwicklung neuartiger Medikamente.
Seifritz will aber noch einen zweiten Schwerpunkt setzen: auf die Früherkennung psychischer Krankheiten. Und erhofft sich davon viel: «Wenn es uns gelingen würde, anhand von Gehirnbildern vorauszusagen, wer in Zukunft psychisch erkranken wird, könnten wir früher Unterstützung und mehr Hilfe bieten.» Eine fast schon messianische Hoffnung. Und wer weiss, wie hoch der Kostendruck ist und wie wenig Zeit Ärzten und Pflegenden deshalb im Kontakt mit den Patienten zur Verfügung steht, kann sich leicht ausmalen, was das für die Patienten heissen könnte: Therapien vor allem mit Hilfe von Psychopharmaka und maximal noch zeitlich sehr begrenzte, meist verhaltenstherapeutische Interventionen. Seifritz versichert zwar, dass weiterhin psychodynamische Therapien, die mit der Beziehung zwischen Therapeut und Patient arbeiten, angeboten werden sollen. Fragt sich nur, in welchem Ausmass, für wie lange – und wer sie bezahlt. Denn solche Therapien dauern länger und kosten mehr.
Wie aber lassen sich Erkrankungen überhaupt erkennen, noch bevor sie ausbrechen? «Bei der Früherkennung von Schizophrenie erfasst man Personen mit bestimmten Merkmalen in einem frühen Stadium der Krankheit», sagt Seifritz, «beispielsweise Jugendliche mit Verhaltensauffälligkeiten, Schulschwierigkeiten und solche, die Cannabis konsumieren. Man möchte eine gute Voraussage machen, um auch anhand von sogenannten Biomarkern Krankheit und Normalität identifizieren zu können.» Biomarker sind Stoffe, die der Körper im Krankheitsfall verstärkt bildet und die damit Rückschlüsse auf die Art der Krankheit erlauben.
Wie wird es aber einem 17-Jährigen zumute sein, wenn er erfährt, dass er wohl schizophren wird? Und seinen Eltern? «Ja», räumt Seifritz ein, «es gibt das Risiko der Stigmatisierung. Aber wenn wir verstehen, woher die Krankheit kommt und wie wir sie ideal behandeln, dann erreicht die Forschung das Gegenteil.» Und vehement fügt er hinzu: «Schwere Krankheiten sind kein unlösbares Geheimnis. Sie sind das Resultat von biologischen und umweltbezogenen Einflüssen. Wir wissen heute immer besser, dass auch die genetische Information durch Umweltfaktoren mitbestimmt wird. Der genetische Code wird durch Umweltfaktoren verändert.»
In die sich daraus ergebende politische und gesellschaftliche Debatte will der Zürcher Klinikdirektor jedoch nicht eingreifen. Es gehe ihm ja bloss darum: «Jeder Patient braucht eine massgeschneiderte Therapie. Die einen nur Psychotherapie, die anderen nur Medikamente. Heute wissen wir nicht, wer auf was anspricht. Das wollen wir unter anderem mit der Bildgebung herausfinden.» Das ist ein hoher Anspruch, denn die Ärzte tappen bei schweren psychischen Erkrankungen nach wie vor im Dunkeln. Dank Medikamenten gelingt es ihnen im besten Fall, Symptome in den Griff zu bekommen. Rückfälle sind aber an der Tagesordnung.
«Schauen Sie», sagt Erich Seifritz, «das Behandlungsziel der Psychiatrie ist heute mehr Cure statt Care: immer mehr Heilung und immer weniger Langzeitbetreuung.» Genau das birgt für Christian Bernath, Präsident der Zürcher Gesellschaft für Psychiatrie und Psychotherapie, jedoch Gefahren: «Chronisch Kranke, deren Versorgung schon heute prekär ist, werden es dann noch schwieriger haben, die richtige Therapie zu erhalten.» Und: «Arzt sein heisst auch, kranke Menschen zu begleiten, ihre Leiden zu lindern. Kranksein gehört zum Menschsein, das wird sich niemals ändern lassen.»

7 Kommentare