Alles geht rasend schnell. Der Rega-Helikopter landet auf dem Dach des Berner Inselspitals. Die Kühlbox mit dem Herzen wird in die Chirurgie gebracht. Noch eine Probebiopsie, dann näht man das neue Organ ein, überprüft rasch die vier Nähte und öffnet die Klemme an der Hauptschlagader. 23 Minuten nach der Helilandung fliesst frisches Blut ins Herz. Als Swisstransplant-Chef Franz Immer, der selber gegen 1000 Herzoperationen durchgeführt hat, das erzählt, hat er grosse Augen wie ein kleiner Bub. Das sei jedes Mal ein magischer Moment: «Nach 30 Sekunden beginnt sich das Herz zu bewegen. Und man denkt: Mein Gott, was haben wir da gemacht? Ein neues Leben beginnt.»
Diesen magischen Moment gibt es in der Schweiz zu selten. Die Zahl der Organtransplantationen ist über Jahre hinweg gleich geblieben, die Wartelisten aber werden länger und länger. Anfang Jahr warteten bereits 1029 Menschen auf ein neues Organ, so viele wie nie zuvor (siehe Grafik). Zwei Drittel davon waren Nierenpatienten. Sie müssen sich im Schnitt drei Jahre gedulden, bei seltenen Blutgruppen auch mal länger. Vergangenes Jahr verstarben 59 Menschen auf der Warteliste, in den Vorjahren ähnlich viele. «Das müssen wir ändern», fordert Franz Immer.
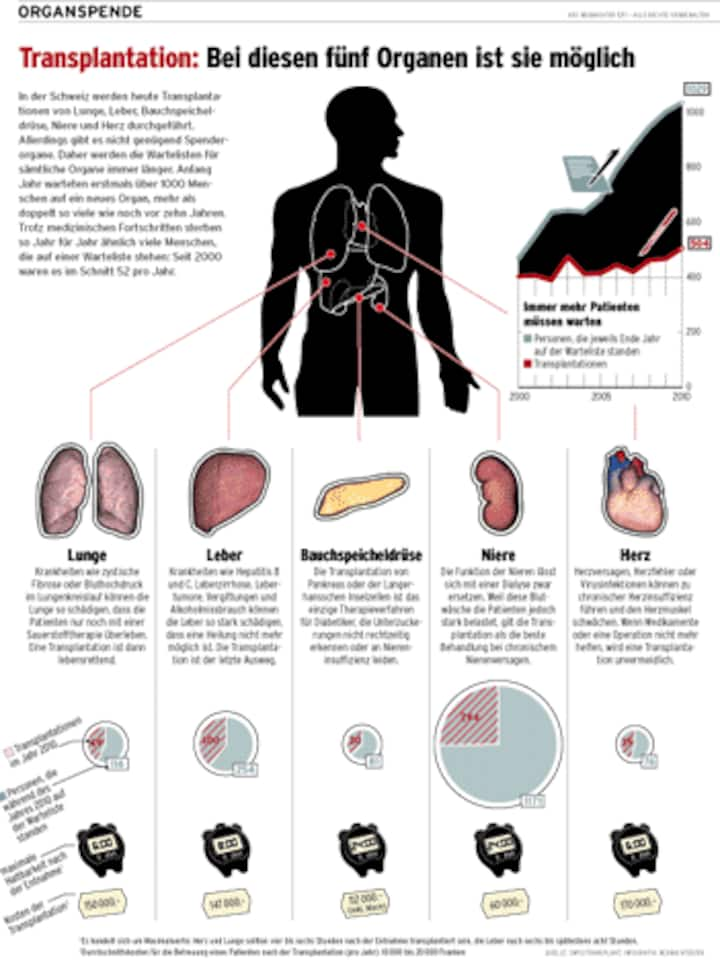
Klicken Sie auf die Grafik, ums sie als PDF (420 kb) in einem neuen Fenster vergrössert darzustellen.
«Es ist das höchste Gut eines Menschen, selbst über seine physische und psychische Integrität zu entscheiden, noch höher vielleicht als das Leben selbst», sagt die Zürcher Ethikerin Ruth Baumann-Hölzle. Ob man seine Organe spenden wolle, müsse deshalb «unabdingbar ein freier Entscheid sein». Das sind hehre Gedanken einer Ethikerin, sie leuchten unmittelbar ein. Das Problem ist: Dieser «freie Entscheid» überfordert viele Menschen. Und die darauf basierende Zustimmungslösung des Schweizer Transplantationsgesetzes erweist sich als wenig praxistauglich. Die Folge: Der Schweiz fehlen Spenderorgane.
Bruno Regli ist mit diesen Fakten wohlvertraut. Als stellvertretender Chefarzt der Intensivmedizin im Inselspital Bern ist er «Donor Key Person» – zuständig für die Belange von Organspenden in seiner Universitätsklinik. Mit potentiellen Spendern, aber auch Empfängern ist der 59-jährige Intensivmediziner fast täglich konfrontiert.
An diesem Tag beginnt sein Dienst um 6.20 Uhr mit der Frühvisite. Regli hat heute auf der Intensivstation die Betriebsleitung, er muss dafür sorgen, «dass der Laden läuft».
Schnell und hochkonzentriert, in seinem Schlepptau jüngere Ärzte und Pflegende, bewegt sich Regli von Bett zu Bett und registriert: Der Patient mit dem Schädel-Hirn-Trauma, der fünf Meter tief vom Baum fiel: stabil. Noch immer im künstlichen Koma. Die Entfernung einer Gefässfistel im Hirn ist für den Nachmittag vorgesehen.
Kritisch der Zustand eines Mannes, dem die Gefässchirurgen während der ganzen Nacht eine gerissene Aorta operierten. Massive Blutungen, die nicht zu stoppen sind, Bluttransfusionen ohne Ende.
Kritisch auch der Zustand des 21-Jährigen, der ein Leberversagen hat und dringendst auf ein Spenderorgan angewiesen ist. Er steht auf der «Super urgent»-Liste von Swisstransplant. Der junge, hübsche Mann ist nicht bei Bewusstsein, seine Gesichtsfarbe: dunkelgelb. Viel Zeit bleibt ihm nicht mehr, er wird voraussichtlich sterben, wenn sich nicht in den nächsten Tagen eine Leber findet. Am Nachmittag wird man ihn an ein Beatmungsgerät anschliessen, während seine Eltern draussen im Flur weinend um sein Leben bangen.
Weiter zum nächsten Fall. Querschnittlähmung eines 80-Jährigen nach Unfall, Rehabilitationspotential unklar. Dann ein Stockwerk höher, 29 Intensiv- und 16 Halbintensiv-Betten sind es insgesamt, an denen sich Regli einen schnellen Überblick verschafft über Hirnblutungen, Kopfverletzungen, Herzinfarkte und andere akute Leiden. Die Hälfte der Patienten verbleibt weniger als 24 Stunden auf der Intensivstation, die meisten überleben. Im Moment ist kein Sterbender dabei, bei dem sich die Frage stellen würde, ob er als Organspender in Betracht kommt.
Für die Mitarbeitenden der Intensivmedizin ist die Organspende kein einfaches Feld, obwohl oder gerade weil sie laufend damit konfrontiert sind. Die Pflegenden etwa betreuen einen potentiellen Spender bis zur Organentnahme, das heisst, sie setzen die Pflege auch nach dem Tod des Patienten unverändert fort: Sie wischen ihm den Schweiss von der Stirn, kontrollieren den Blutdruck und achten darauf, dass das Beatmungsgerät richtig sitzt. Nach dem Hirntod wird neben anderen Massnahmen die Atmung künstlich aufrechterhalten und der Kreislauf gestützt. «Solche Situationen können für die Pflegenden emotional sehr belastend sein», sagt Bruno Regli.
Eine 2009 durchgeführte, anonyme Umfrage unter den Mitarbeitenden der Klinik ergab, dass 71 Prozent des Pflegefachpersonals gegenüber der Organspende positiv eingestellt sind, aber nur 51 Prozent im Todesfall die eigenen Organe spenden würden. Bei den Ärzten war die Zustimmung viel grösser: 95 Prozent befürworten die Organspende, und 90 Prozent würden selbst spenden.
Pflegefachfrau Christine Dysli Vollmer, die als Leiterin Betrieb fungiert und selbst einen Organspenderausweis hat, erklärt diese Diskrepanz mit der Nähe der Pflegenden zu den Patienten. «Transplantierte Patienten, die keine Komplikationen haben, sehen wir nach der Operation nicht mehr, während hingegen Patienten mit schwierigen Verläufen nachher lange oder immer wieder bei uns liegen», sagt sie. Diese negativen Situationen hinterliessen leider einen viel grösseren Eindruck als die vielen, bei denen es gut komme. «Und wenn zum Beispiel ein Patient, der erst vor einem halben Jahr vom Alkohol losgekommen ist, eine Spenderleber bekommt, fragt man sich unwillkürlich: Wird er es schaffen, nicht mehr zu trinken?»

Das Herz im Anflug: Der Rega-Heli landet auf dem Dach des Inselspitals Bern.
Als «emotionales Auf und Ab» erlebt der Anästhesist und Intensivmediziner Thomas Arnold das Thema Organspende. Er hat noch keinen Spenderausweis, weil er, wie er sagt, niemandem seine Meinung in dieser Sache aufdrängen wolle. «Anderseits ist diese Haltung natürlich anmassend, denn so müssten meine Angehörigen an meiner Stelle entscheiden.» Die Organentnahmen empfindet Arnold als stressbeladen. «Wir tun aber unser Möglichstes, die Operation respektvoll durchzuführen», sagt der junge Mediziner. Hirntote Spender werden zum Beispiel wie lebende Patienten narkotisiert, was vielen den Umgang mit den Verstorbenen erleichtere.
In einem der wenigen ruhigen Momente zeigt Bruno Regli eine weitere Statistik: 2009 gab es auf der Intensivstation des Inselspitals 63 Patienten mit schwersten Hirnschäden, die als Spender in Frage kamen, «Patienten, bei denen eine Fortsetzung der Therapie sinnlos und der Hirntod zu erwarten war», wie Regli erklärt. Nur 21 von ihnen wurden tatsächlich Organspender. Bei zwölf war dies aus medizinischen Gründen nicht möglich – weil der Hirntod nicht wie erwartet eintrat –, bei den restlichen 30, also fast der Hälfte, verwehrten die Angehörigen eine Zusage.
«Unsere Gesprächsführung spielt eine grosse Rolle», sagt Bruno Regli, «und es ist fast immer schwierig.» Wenn Angehörige das Gefühl hätten, ein Patient sei nicht genügend behandelt worden, werde es noch schwieriger. Ungünstige Einflüsse seien auch zu lange Wartezeiten rund um den Hirntod, was zu Vertrauensverlust führe, und zu viele involvierte Personen.
«Nach 30 Sekunden beginnt sich das Herz zu bewegen»: Operationsteam im Inselspital Bern
Doch Bruno Regli ist der Auffassung, dass hinter dem «Njet» der Angehörigen gelegentlich nicht fehlendes Vertrauen stecke, sondern Konsumverhalten. «Ich habe schon zweimal erlebt», erzählt er, «dass die Familie die Zusage verwehrte, obwohl die potentiellen Spender selbst transplantiert waren.» In einem Fall gab es ein Nein bei einem Patienten, der auf der Warteliste für ein Organ gestanden hatte. «Solche Widersprüche sind für mich unverständlich», sagt Regli. «Zum Nehmen gehört auch das Geben.» Ginge es nach ihm, sollte jeder und jede in diesem Land die eigene Haltung zur Organspende regelmässig kundtun, zum Beispiel mit der jährlichen Police der Krankenkasse. Auch finanzielle Anreize wie eine Reduktion von Krankenkassenprämien sind für Bruno Regli denkbar.
Die Schweiz ist in Europa eines der wenigen Länder mit der sogenannten Zustimmungslösung. Danach ist eine Organentnahme ohne ausdrückliche Zustimmung der verstorbenen Person – oder der Hinterbliebenen – nicht erlaubt. Die meisten Nachbarländer kennen dagegen eine «Widerspruchslösung soft». Dabei muss man sich zu Lebzeiten explizit gegen eine Organspende aussprechen, sonst gilt man als Spender. Die Angehörigen werden vor einer Entnahme trotzdem nach dem Willen des Verstorbenen gefragt. Die unterschiedliche Praxis hat Konsequenzen: Die Schweiz zählt zu den europäischen Ländern mit der tiefsten Spendebereitschaft. Auf eine Million Menschen kamen 2010 bloss noch 12,6 Spender. In Frankreich waren es doppelt so viele, in Spanien sogar dreimal so viele.
Weil gemäss dem Schweizer Transplantationsgesetz zuerst jene Patienten ein Organ erhalten, die am dringlichsten darauf angewiesen sind, gehen alle anderen immer öfter leer aus. Erst wenn sie selber krank genug sind, haben sie Chancen auf ein Organ. Das ist beispielsweise für Patienten fatal, die an zystischer Fibrose leiden, einer Erbkrankheit, die mit schweren Störungen der Atmung und der Verdauung verbunden ist. Und die Nierenpatienten müssen noch länger dreimal die Woche mittels Dialyse ihr Blut waschen lassen. Das bedeutet viel Leid, ist aber auch ein Kostenfaktor: Eine Dialysebehandlung kostet rund 80'000 Franken pro Jahr.
Um die Spenderzahlen zu erhöhen, hat Swisstransplant in den letzten Jahren verschiedene Projekte angeschoben. Das erfolgreichste: das «Programme latin de don d’organes». Darin haben sich alle Westschweizer und Tessiner Spitäler zu einem Netzwerk zusammengeschlossen und in jedem Spital lokale Koordinatoren bestimmt – mit dem Effekt, dass heute jedes zweite Spenderorgan aus einem Kantonsspital kommt und nicht jedes fünfte wie früher.
Ganz anders die Deutschschweiz. Hier fehlt das Geld, um eine ähnliche Organisation auf die Beine zu stellen: 3,5 Millionen Franken würden genügen, doch die Deutschschweizer Kantone wollten diesen Betrag bisher nicht zweckgebunden freigeben. Die Folge: Die Romandie verzeichnete 2010 bei 2,5 Millionen Einwohnern 50 Spender, Zürich kam mit seinem gleich grossen Einzugsgebiet auf zehn Spender.
Doch solche Projekte allein reichen nicht. FDP-Ständerat Felix Gutzwiller will deshalb das seit 2007 gültige Transplantationsgesetz ändern. «Wir müssen etwas tun, damit die Zahl der Spender steigt. So kann es nicht weitergehen», sagt er. In einer an den Bundesrat überwiesenen Petition schlägt er einen Systemwechsel vor. Die heutige Praxis hält er für wenig praktikabel, sie sei zu belastend für alle Betroffenen: für die Hinterbliebenen, die sich mit dem Tod eines lieben Menschen konfrontiert sehen und dann entscheiden müssen, und für die Ärzte, die in diesem schwierigen Moment die Einwilligung einholen müssen.
Gutzwiller geht es um eine grundsätzliche Neuausrichtung. Wer eine Transplantation für sich wünsche, müsse umgekehrt bereit sein, selber Organe zu spenden. Der Präventivmediziner verweist auf Umfrageergebnisse aus Deutschland: Obwohl nur jeder fünfte Befragte einen Spenderausweis auf sich trug, waren drei von vier mit einer Organspende einverstanden. Auch Swisstransplant-Chef Franz Immer erhofft sich von einem Systemwechsel einen Schub für die Spenderzahlen: «Wir hätten bestimmt weniger Tote zu beklagen.»
Swisstransplant, die Schaltstelle der Schweizer Transplantationschirurgie, befindet sich in einem kleinen Nebengebäude auf dem ehemaligen Landsitz des legendären Berner Medizinprofessors Theodor Kocher. Hier werden die einzelnen Organe vergeben – in einem standardisierten Verfahren nach genau festgelegten Kriterien.
Unter dem Mansardendach des 200 Jahre alten «Ilmenhofs» herrscht konzentrierte Stille, das Tageslicht fällt schräg in den spärlich möblierten Raum. Keine Aktenschränke, dreimal zwei Arbeitsplätze. Auf dem Pult von Jacqueline Pulver stehen nur der Computer und das Telefon – vor ihr liegt das A4-Formular für das Protokoll. Die Swisstransplant-Koordinatorin hat, wie an Wochenenden üblich, allein Dienst.
Es ist 19.10 Uhr, als das Telefon klingelt. Ein 45-Jähriger ist am Morgen in Ascona zusammengebrochen, wurde mit der Ambulanz nach Bellinzona gebracht. Wegen ausgedehnter Hirnblutungen wird er nach Lugano verlegt, wo der Neurochirurg nur noch den Hirntod feststellen kann. Die Angehörigen werden informiert. Anderthalb Stunden später geben sie ihr Ja zur Transplantation. Swisstransplant wird informiert.
Jacqueline Pulvers eigentliche Arbeit beginnt aber erst um 0.40 Uhr, nachdem die Standardtests durchgeführt und die Gewebemerkmale des Spenders bestimmt worden sind. Die Daten werden noch von Swisstransplant-Chef Immer überprüft. Dann rechnet die Software «Swiss Organ Allocation System» aus, an wen Herz, Lunge und Leber gehen sollen. «Nicht wir entscheiden. Wir sammeln nur die Daten. Das Programm rechnet aus, an wen die Organe gehen – auf Basis der Zuteilungsalgorithmen, die die einzelnen Fachkommissionen für die verschiedenen Organe ausgearbeitet haben», sagt Immer. Entscheidend seien drei Kriterien: Dringlichkeit, medizinischer Nutzen, dann Wartezeit.
Organspender könnten weniger Prämien zahlen: Intensivmediziner Bruno Regli, Inselspital Bern
Um 1.30 Uhr macht Jacqueline Pulver das erste Angebot für das Herz an das Transplantationszentrum Bern, dem 60 Minuten Zeit zur Prüfung bleiben. Rückfragen folgen. Genf, wohin die Leber gehen soll, verlangt zwei Zusatzuntersuchungen. «Wir beginnen immer mit Herz und Lunge, weil die nur vier bis sechs Stunden lang ausserhalb des Körpers sein dürfen.» Für die Leber bleiben rund zwei Stunden mehr Zeit, für Niere und Bauchspeicheldrüse bis zu 24 Stunden. «Wir tun aber alles, um die Zeiten möglichst kurz zu halten», sagt Pulver.
Es eilt. Um 2.10 Uhr kommt das Okay aus Bern für das Herz. Genf akzeptiert um 2.14 Uhr die Leber. Zürich hat die Lunge abgelehnt, weil der Bluttest keine genügende Übereinstimmung zwischen Spender und Patient ergab. Um 3.05 Uhr sagt Lausanne zu, verlangt aber noch eine spezielle Blutuntersuchung.
Jacqueline Pulver arbeitet hochkonzentriert, telefoniert im Minutentakt. «Wir kennen uns alle persönlich, das erleichtert viel», erklärt sie. Weil die ganze Kommunikation mündlich abläuft, ist die Gefahr von Missverständnissen aber allgegenwärtig. «Deshalb müssen wir ständig nachfragen, Daten bestätigen, Termine nachprüfen – immer wieder.» Fehler sind verboten. Deshalb sind alle sechs Swisstransplant-Koordinatorinnen vom Fach: ehemalige Pflegefachfrauen mit Zusatzausbildungen in Intensivmedizin.
Um 3.20 Uhr kann Jacqueline Pulver einen ersten Zeitplan aufstellen, wann wo wer was machen soll. Alle Organe werden nach Bern geflogen, die Lunge weiter nach Lausanne, die Leber geht von dort mit der Ambulanz nach Genf. Das Wetter spielt auch mit, der Rega-Heli kann über den Gotthard fliegen. Um 4.30 Uhr ist das definitive Timing fertig, Jacqueline Pulver ist daran, auch noch die Nieren und die Inselzellen der Bauchspeicheldrüse zu vergeben. Alle Beteiligten kennen den Plan. Von jetzt an gibts kein Zurück mehr.
Ab 7.40 Uhr geht es Schlag auf Schlag, genau nach Plan. Als der Schnitt in Lugano erfolgt, sind die Empfänger in Bern, Genf und Lausanne operationsbereit. Exakt 48 Minuten nachdem dem Verstorbenen Herz, Lunge und Leber entnommen und reisefertig gemacht worden sind, setzt der Rega-Heli um 8.52 Uhr auf dem Dach des Berner Inselspitals auf. Unten im Operationssaal ist der Patient an die Herz-Lungen-Maschine angeschlossen, der Brustraum offen. Nach einer Probebiopsie des Herzens verläuft alles rasend schnell. Herz einnähen, die vier Nähte überprüfen, die Klemme öffnen. Das frische Blut fliesst ins Herz. Ein neues Leben beginnt.
Wann dürfen Organe entnommen werden?
Entscheidungsmodelle im Vergleich:
- Zustimmungslösung: Ohne Zustimmung keine Organentnahme – dieser Grundsatz gilt in der Schweiz seit 2007. Liegt keine Zustimmung vor, werden die nächsten Angehörigen nach dem Willen der verstorbenen Person gefragt.
- Widerspruchslösung: Schweigen gilt als Zustimmung. Wer nicht als Spender zur Verfügung steht, muss das explizit festhalten. In der Praxis werden die nächsten Angehörigen vor einer Entnahme trotzdem konsultiert. Diese Lösung gilt in den meisten europäischen Ländern; vor 2007 galt sie auch in der Schweiz.
- Klubmodell: Organe erhält nur, wer selber bereit ist, Organe zu spenden. Diskutiert wird eine sanftere Variante, wonach Spendewillige bei der Zuteilung bevorzugt werden sollen. Die Klublösung missachtet den Grundsatz der Gleichbehandlung aller Patienten.
- Notstandslösung: Organe können in jedem Fall entnommen werden – auch gegen den erklärten Willen der verstorbenen Person. Weil durch die Organspende ein Leben gerettet werde, handle es sich um Nothilfe, weshalb Notrecht angewendet werden könne.
- Spenderregistereintrag: Bei der Anmeldung bei einer Krankenkasse muss man sich entscheiden, ob man als Spender zur Verfügung steht oder nicht. Die Information wird auf der Krankenversicherungskarte – oder einem anderen Ausweis – festgehalten.
- Anreizmodell: Wer bereit ist, zu helfen, soll dafür entschädigt werden – etwa in Form von tieferen Krankenkassenprämien. Schon heute erhält die Begräbniskosten bezahlt, wer seinen Körper der Anatomie zur Verfügung stellt.
Organspendeausweis
Einen Organspenderausweis kann man entweder online ausfüllen (www.swisstransplant.org) oder gratis bestellen: Telefon 0800 570 234



19 Kommentare