«Wir behandeln Alte nicht freundlich»
Die Gesundheitskosten steigen: Schuld seien die Alten, heisst es schnell. Altersmediziner Thomas Münzer will sparen, indem bei betagten Patienten auch mal auf eine Behandlung verzichtet wird.

Thomas Münzer ist Chefarzt der Geriatrischen Klinik am Kompetenzzentrum Gesundheit und Alter St. Gallen. Das Zentrum ist schweizweit einzigartig: Es bildet mit Altersheim, Seniorenwohnsitz, Pflegeheim und geriatrischer Klinik das gesamte Spektrum der Altersbetreuung ab. Münzer ist verheiratet und Vater zweier Teenager. Sein Hobby ist das Bierbrauen.
Beobachter: Die meisten Menschen wünschen sich, möglichst lange gesund zu sein, gut zu altern und dann rasch zu sterben. Sie auch?
Thomas Münzer: Ja sicher, absolut. Das ist das Wunschziel.
Beobachter: Klappt das denn auch?
Münzer: Für einen Grossteil, ja. Die Frage ist aber: Was bedeutet «schnell sterben»? Bei älteren Personen schränkt meist erst ein Ereignis das Wohlbefinden ein, dann ein nächstes und so weiter. Erst ist man zu 100 Prozent funktionsfähig, dann passiert etwas, ein Sturz, danach ist man vielleicht noch bei 80 bis 90 Prozent. Man stabilisiert sich auf diesem Niveau, dann stürzt man erneut; so geht es immer weiter stufenweise hinab bis zu der Schwelle, wo man nicht mehr selbständig funktionieren kann.
Beobachter: «Schnell sterben» heisst wohl, dass es vom Unterschreiten dieser Schwelle bis zum Tod rasch geht. Dauert diese Phase aber nicht immer länger?
Münzer: Die medizinische Versorgung und die pflegerische Betreuung für alte Leute sind besser geworden, und das verlängert natürlich die Lebenserwartung. Ein Beispiel: Früher wäre eine alte, demente Person, die an einer Lungenentzündung erkrankte, vielleicht nicht behandelt worden. Das ist ethisch fragwürdig. Heute würde sie selbstverständlich behandelt.
Beobachter: An der besseren Versorgung und der demographischen Entwicklung liegt es ja auch, dass die Krankenkassenprämien ständig steigen. Sind es die Alten, die das Gesundheitssystem so teuer machen?
Münzer: Jein. Das Problem ist: Es gibt sehr viele medizinische Behandlungsrichtlinien, sogenannte Guidelines. Und die kann man aus meiner Sicht nicht einfach eins zu eins auf alte Menschen übertragen. Wenn ich bei einem Senior gleichzeitig fünf Krankheitsbilder habe und deshalb fünf Guidelines anwenden muss, ende ich zwangsläufig bei mindestens 25 Medikamenten. Das kann es nicht sein.
Beobachter: Ihre Alternative?
Münzer: Man muss in der Altersmedizin die Guidelines dem Patienten anpassen und nicht umgekehrt. Wir müssen immer einen Kompromiss finden: Wie steht der Patient biologisch da, wie ist er sozial eingebunden, wie ist seine Gedächtnisleistung? Braucht er wirklich alle Leistungen der Richtlinien, ist das sinnvoll? Manchmal ist es besser, bei einem alten Patienten auf eine Behandlung zu verzichten. Weniger ist manchmal mehr.
Beobachter: Was heisst das konkret?
Münzer: Angenommen, ich habe eine sehr schwache 82-jährige Patientin mit hohem Blutdruck, hohem Blutzucker, Osteoporose und Gedächtnisschwund. Wenn ich die Guidelines befolgen würde, müsste sie x Medikamente schlucken und x Behandlungen über sich ergehen lassen, die sie gar nicht schaffen würde. Die Frage ist also: Wie kann ich sie medizinisch stabil halten, ohne ihr zu viel zuzumuten? Die Guidelines führen manchmal zu einer Überversorgung oder einer Übertherapie – da müssen wir dagegenhalten.
Beobachter: Alle Menschen haben ein Recht auf die bestmögliche Behandlung – unabhängig vom Alter.
Münzer: Natürlich – aber es macht bei sehr alten Patienten nicht immer Sinn, alles auszuprobieren. Das dient weder ihrer Genesung noch ihrem Wohlbefinden. Es wäre wünschenswert, dass immer ein Geriater zur Behandlung beigezogen wird. Spezialisten vergessen manchmal, was links und rechts von ihrem Fachbereich ist. Der Patient besteht nicht nur aus einem Hüftgelenk, sondern ist im Alter eben oft multifunktional erkrankt, was unbedingt berücksichtigt werden muss.
Beobachter: Wieso wird das nicht schon längst getan?
Münzer: Weil es zu wenige Geriater gibt. Die Geriatrie ist halt nicht sexy – und zudem sehr zeitintensiv. Um massgeschneiderte Medizin bieten zu können, braucht es ein sehr grosses medizinisches Basiswissen und viel Erfahrung, um in gewissen Situationen anders zu entscheiden, als es die Guidelines vorsehen. Wenn ich zum Beispiel bewusst ein Medikament absetze oder gar nicht erst verordne, muss ich als Arzt die Konsequenzen tragen und die Verantwortung übernehmen.
Beobachter: So könnten aber Kosten gespart werden.
Münzer: Davon bin ich überzeugt. Man muss gemeinsam mit dem Patienten abwägen, welche Behandlung noch sinnvoll ist.
Beobachter: Kann das ein alter Patient denn noch?
Münzer: Nein, oft nicht. Dazu braucht es eben Geriater, die beraten und auch mal sagen, dass aus ihrer Sicht die Chemotherapie oder die Operation keinen Sinn mehr macht. Alle Behandlungen, die die Mobilität aufrechterhalten, befürworten wir hingegen stark, da das die Unabhängigkeit stärkt.
Beobachter: Neue Studien zeigen: Die letzten Monate vor dem Tod sind die teuersten. Heisst das, die Sterbezeit eines 40-Jährigen ist gleich teuer wie die eines 80-Jährigen?
Münzer: Es kommt darauf an, wie viel Medizin man in die letzte Zeit investiert. Häufig landen Schwerkranke im letzten Monat auf der Intensivstation und sterben dort. Das ist eine sehr teure Spitzenmedizin. Hätte der Patient früher eine Patientenverfügung aufgesetzt, in der deutlich steht, dass er keine Intensivmedizin wünscht, wenn es so weit ist, dann könnte man darauf verzichten. Das würde klar die Kosten senken. Ein Dilemma der modernen Medizin ist eben, dass es viel einfacher ist, etwas einzuleiten, als mit etwas aufzuhören. Wenn der Schlauch einmal drin ist, kostet es wahnsinnig viel Überwindung, ihn wieder herauszunehmen.
Beobachter: Die gängige Meinung lautet wohl, dass man für einen 40-jährigen Todkranken mehr unternehmen sollte als für einen 80-jährigen. Leben wir in einer altersfeindlichen Gesellschaft?
Münzer: Ja, das ist wirklich ein Problem. Und wir Geriater haben die Aufgabe, gegen diese latente Altersfeindlichkeit anzugehen, aufzuklären. Das Bild des alten Menschen muss wieder positiver besetzt werden. Es ist schon paradox: Wir leben länger, wollen das auch, aber behandeln gleichzeitig die Alten nicht gerade freundlich.
Beobachter: Inwieweit ist die Versorgung im Alter auch eine Vermögenssache? Bekommen Zusatzversicherte mehr Behandlungen?
Münzer: In der Schweiz führt der soziale Status zu keinem medizinischen Vor- oder Nachteil, zum Glück. Zusatzversicherte leisten sich bessere Hotellerie und kommen vielleicht schneller zu einer Operation – ob das im Gesamtkontext wieder sinnvoll ist, bleibt dahingestellt.
Beobachter: Droht wegen der neuen Fallpauschalen keine Unterversorgung im Alter? Schliesslich werden gerade die «weichen» Faktoren wie lange Gespräche und Abklärungen nicht gut abgegolten. Geraten die Bedürfnisse alter Menschen unter die Räder?
Münzer: Wir wissen es noch nicht, das neue System läuft ja erst seit Anfang 2012. Klar ist, dass die Leistungen, die wir in der Altersmedizin erbringen, nicht gut abgebildet werden können. Wie können wir die zeitlich intensiven Gespräche abrechnen? Bei betagten Patienten brauchen Ärzte 1,5 bis 2 Stunden für eine Patientenaufnahme – viel länger als bei jüngeren Patienten. Das ist ein Problem. Es gibt die Befürchtungen, dass wir mit den Fallpauschalen zu wenig Kapazitäten für die Patienten haben werden. Wir möchten Akutmedizin bieten, die gekoppelt ist mit guten Rehabilitationsangeboten für alte Menschen. Bei den Kassen stossen wir damit nicht immer auf offene Ohren.
Beobachter: Es besteht ein Widerspruch zwischen dem kosteneffizienten System der Fallpauschalen und den Ansprüchen der Geriatrie.
Münzer: Mir wäre wohler, wenn wir längere Aufenthaltszeiten zur Verfügung hätten und mehr Geld pro Fallpauschale kriegten. Schliesslich dauern alle medizinischen Prozesse bei älteren Patienten einfach länger: Sie brauchen mehr Zeit für die Wundheilung oder für motorische Prozesse. Das müsste bei den Fallpauschalen für alte Menschen berücksichtigt werden.
Beobachter: Dank der besseren Medizin leben wir alle länger – was alle wollen. Und dennoch meckern alle über die hohen Kosten. Ärgert Sie das nicht?
Münzer: Allerdings. Man lobt die Gesellschaft dafür, dass sie sich so entwickelt, und gleichzeitig werden die heutigen Alten dafür bestraft. Das ist tatsächlich mühsam.
Beobachter: Wenn Geld keine Rolle spielen würde: Was wäre eine optimal altersgerechte Medizin?
Münzer: Eine Medizin, die alle Lebensbereiche bewusst berücksichtigt, und eine gute Palliativmedizin, also Betreuung und Versorgung unheilbar Kranker. Dann braucht es auch keine Sterbehilfeorganisationen wie Exit mehr.
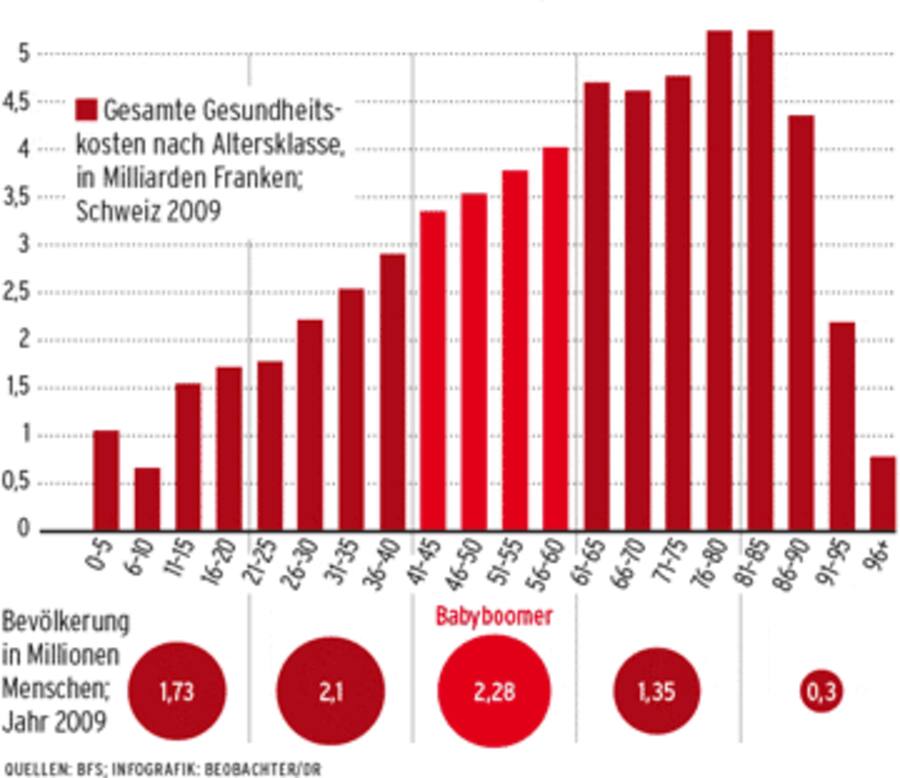
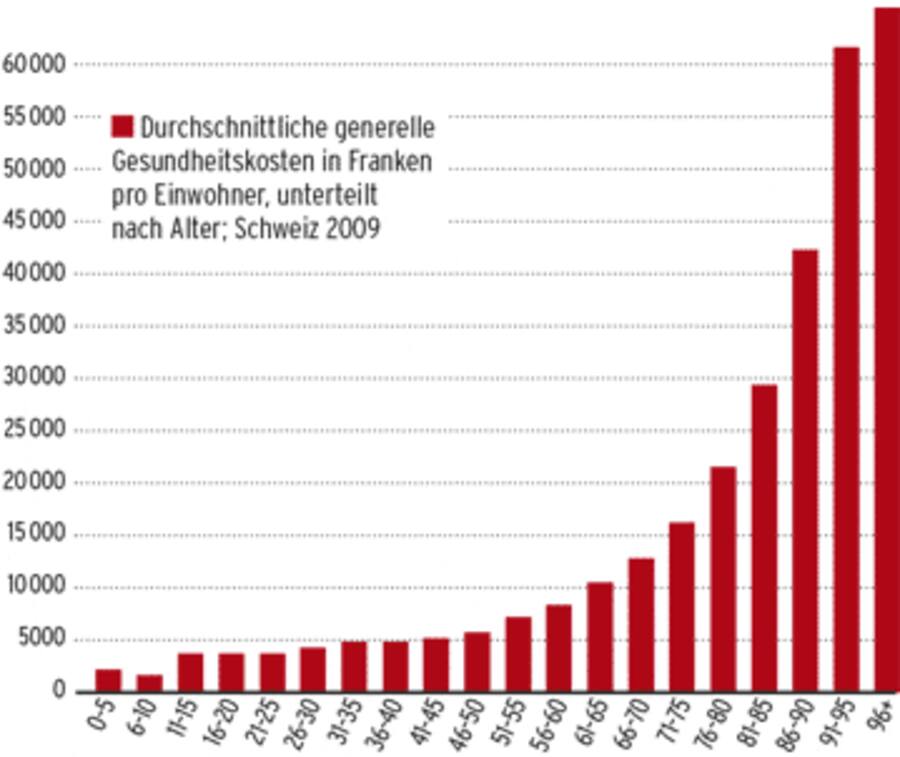
Männer werden im Durchschnitt 80,3 Jahre alt, Frauen 84,7 Jahre (Schweiz 2011). Mit höherem Lebensalter steigen die Kosten für Krankheit und Pflege.
2,28 Millionen Menschen, die nach 1945 zur Welt kamen, befinden sich heute in der Gruppe der 41- bis 60-Jährigen. Der Babyboom endete ab 1963 mit dem Pillenknick.